
高血圧と心臓病:なぜ降圧薬を飲む必要があるのか
日本循環器学会プレスセミナー [2017年1月25日/日本循環器学会会議室]
日本循環器学会(JCS)では27回目となるプレス向けセミナーとして「高血圧と心臓病:なぜ降圧薬を飲む必要があるか」を開催した。高血圧に関する知識は十分に普及しているものの、高血圧治療がなかなか進まない高血圧パラドックスの問題を背景に企画されたこのセミナーの要点を紹介する。講師は旭川医科大学、循環・呼吸・神経病態内科の長谷部直幸氏(写真)が務めた。(司会:赤阪隆史氏)
● 高血圧で心臓は肥大する
ヒトの心臓は一日に平均約10万回もの運動、すなわち収縮と拡張を繰り返しています。この運動によって心臓の血液は心房から心室へ、左心室から大動脈へと運ばれ、全身に酸素が供給されます。この動脈血は炭酸ガスをもらって再び右心室に戻っていきます。血圧とは、この収縮するときと拡張するときの値を指します。収縮期がいわゆる上の血圧、拡張期が下の血圧です。1日10万回ということは、言い換えれば一日あたり10万通りの血圧値が存在するということであり、当然のことながら、運動中には高くなりますし、安静にしていれば低くなります。ですから、血圧を測るときは、一定の条件を整えることが大切なのです。
現在用いられている血圧測定の方法は、もともとはロシアのコロトコフという医師によって考案されたもので(コロトコフ法)、マンシェットを巻いて圧をかけて上腕の動脈の血流を止め、減圧して血液が流れて血管音が聞こえ始めたときの圧を収縮期血圧、そしてその音が聞こえなくなるときの圧が拡張期血圧とされます。
このようにして測定される血圧ですが、なぜ高血圧を放置しておいてはいけないのでしょうか。このことを患者さんに説明するために、以前、硬い心臓と柔らかい心臓の模型をつくってみたことがあります。硬い心臓は160mmHgの血圧を模した心臓、柔らかい心臓は120 mmHgの血圧を模した心臓です。160 mmHgの心臓は明らかに硬く、かなりの力を込めて握らないとへこみませんが、120 mmHgの心臓は柔軟性があります。血圧が高ければ、それだけ心臓への負荷も大きくなり、筋肉の量が多くなって心臓は肥大していきます。こうして心臓の壁が厚くなりすぎて、しなやかに伸びることができなくなってしまった状態が拡張不全と呼ばれる病態です。一方、心臓が弱って縮む力が失われてしまった状態を収縮不全と呼びます。
肥大した心臓は肥大していない心臓に比べると、左心室がせき止められているような状態になるため血圧が上がりやすく、肺に血液がよどみやすくなります。これがまさに拡張不全。そのときに上流に位置する心房がどうなっているかといえば、もともとが大きくて伸縮しやすい左心房が、筋肉量が多くなった硬い左心室に代わってさらにどんどん大きくなっていく。これは硬い左心室を柔らかい左心房がいわば代行している状態です。一日に10万回もこの状態で運動が繰り返されるうちに、左心房はだんだん線維化を起こしてきて硬くなってくる。その結果、心房細動が起こりやすくなってくるのです。

図1 高血圧の分類*
● 基準は140/90 mmHgが世界の常識
高血圧が様々な臓器障害を引き起こすことは皆さんよくご存知のとおりです。脳、心臓、腎臓の病気、なかでも代表的なのが脳卒中や心筋梗塞です。これらの病気の根底には動脈硬化があります。血圧が高くなることで血管が硬くなり、その結果、脳では血液の流れが淀み、血管が破裂してしまうこともあります。心臓では冠動脈が詰まり、腎臓では血流が途絶えて腎不全を引き起こします。
現在、日本高血圧学会は、収縮期120mmHg、拡張期80mmHg(140/90 mmHg)を至適血圧と呼んでいます。これが疫学的にもっとも合併症の発症が少ない血圧値とされているためですが、140/90 mmHgまでは正常範囲とされ、正常域血圧と呼ばれています(図1)。血圧の値は上がれば上がるほど合併症を起こしやすくなることを裏付けるエビデンスはこれまでにも非常に多く蓄積されており、こうした基準はこれらのデータをもとに設けられたものでした。
ところが、いまから数年前のことですが、人間ドックと健康保険連合会が健診血圧の基準値を147/94 mmHgを正常とするという見方を提唱しました。この基準がマスコミでも大きく取り上げられたことはまだ記憶に新しいところです。この人間ドックの基準は医療現場に非常に大きな混乱をもたらしました。
しかしながら、そもそも人間ドックは普通年に何回受けるものでしょうか。たいていはせいぜい年に一回のことでしょう。年に一回だけ測定した結果をもとに、これほど重要な事柄を判断してよいものでしょうか。最初に述べたとおり、一日10万回動く心臓には10万通りの血圧値があり、これらの数値はいろいろな条件によって変わってきます。ある特定の条件下で測った血圧値をもって、いままでの基準値を否定するような考え方は危険であり、たいへんな誤解を招くことにもなりかねません。実際、医療現場では「私の血圧は人間ドック学会の基準では正常なのだから、まったく心配ないのではないか」という患者さんの声も多く聞かれるようになったようでした。
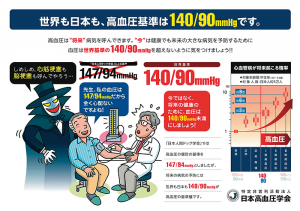
図2 学会のキャンペーン
この基準が示されたことに対し、日本高血圧学会では、日本も世界も基準としては140/90 mmHgが常識であることを改めて強調するキャンペーンを行いました(図2)。今日の疫学データでは、至適血圧を1とした場合、そこから上にいくと心血管イベントはどんどん増えていくことがわかっています。140/90 mmHgまでは正常範囲とされていますが、その手前でも血圧が高くなればじわじわとイベント発生は上がっていくのです。たとえば昨年Lancetに発表されたメタ解析では、収縮期血圧が10 mmHg下がるとイベント発症は20%抑制できるとのデータが発表されています。われわれが一般市民に啓発しなければならないことは、140/90 mmHg以上の人を治療してそれ以下を目指すというごく単純なことなのです。
● 治療の基本方針
改めて「高血圧治療ガイドライン」をみますと、高血圧治療の目的は、高血圧の持続による心血管病の発症・進展・再発を抑制し、死亡を減少させることにある、と述べられています。そして高血圧患者が健常者と変わらぬ日常生活を送ることができるように支援することとされ、対象はすべての年齢層の高血圧患者ということになります。高血圧患者の評価に際しては、血圧と血圧以外の危険因子、高血圧性臓器障害の有無によって低リスク、中等リスク、高リスクの3群に層別化されます(図3)。
高血圧治療の基本は、まずは生活習慣の是正(第1段階)と降圧薬治療(第2段階)により行われ、降圧薬治療の開始時期は、個々の患者のリスクがどのレベルにあるかによって決定されます。降圧目標は140/90mmHg未満(正常域血圧)としますが、ただし糖尿病、たんぱく尿陽性の腎臓病がある患者では、130/80mmHg以上が治療の対象となり、降圧目標は130/80mmHg未満となります。
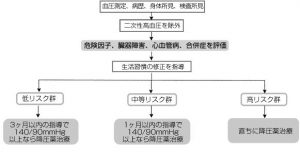
図3 診断からの治療プロセス*
75歳以上の後期高齢者では、やや緩く150/90mmHg未満を目標とし、忍容性があれば140/90mmHg未満を目指します。この基準は個別性を評価しようという考え方に基づいています。同じ高齢者でも元気な高齢者と寝たきりの高齢者を同列に扱うことはできません。元気な高齢者に降圧療法を行ってイベント抑制効果が得られたとのデータは存在しますが、寝たきりの高齢者に降圧療法を行ってイベント抑制が得られたというデータは存在しません。
さて、では次に診断はどのように行われるのでしょうか。診断に際しては、まずは二次性高血圧を除外することから始まります。たとえばホルモンの異常が原因で起こっている高血圧は、その原因を是正すればたいていは高血圧も改善されます。そういう他の原因がない本態性高血圧であることをはっきりさせてから、治療としてはまずは生活習慣の修正を行います。治療は3つの段階に分けて考え、リスクが高いと診断された人には直ちに投薬を開始する必要があります。
生活習慣の修正ということで、いちばん注目すべきことは減塩です。減塩によって収縮期血圧は約5mmHg、拡張期血圧は約3mmHg下がると考えられています。減塩にはコストパフォーマンスの面でも大きな効果があることがわかっています。世界183か国で10年間で10%の減塩政策が行われた場合の、健康寿命(DALY)と国内総生産(GDP)の関係をみた研究では、GDPが1%上がると健康寿命が1年延長すると報告されています。日本人一人あたりのGDPは約385万円、その1%ですから3~4万円程度で健康寿命が一年延びるという試算になります。これを医薬品によって達成しようとすれば、GDPの1~3倍くらいの費用を要するだろうと言われています。減塩はコスパ的にもたいへんすぐれているといえます。
DASH食、減量、有酸素運動も効果が確認されています。喫煙については、動脈硬化を進展させることが明らかなため、これは目標値を定めるのでなく、全面的に禁煙とします。日本人の死亡原因をみると、圧倒的に喫煙が多い。たばこと高血圧の問題を克服できたら、日本人の死亡率は格段に改善されることになるでしょう。
生活習慣の修正は、多くの日本人にとって大切なことであります。一人でも多くの人々に血圧の大切さを知ってもらうために、私たちは5月17日を「高血圧の日」と定め、その前後には「臨床高血圧フォーラム」を行ってきました。またさらに、毎月17日は減塩の日にしようという運動も開始しました(減塩委員会)。目下、日本全国の23団体、47都道府県に声を掛けているところであります。
● 降圧にまさる高血圧治療はない
生活習慣の修正だけで降圧効果が得られないとき、あるいはすぐに治療が必要な場合に薬物療法がおこなわれます。高血圧治療の薬物には多くの種類があり、ガイドラインにはいろいろな記載がありますが、治療の観点からポイントをまとめると以下のとおりになります。
1)降圧薬の心血管イベント抑制効果の大部分は、その種類よりも降圧度によって規定される。要するに重要なのは薬剤の種類ではなく、血圧を下げる効果に他ならないということ。
2)Ca拮抗薬、ARB、ACE阻害薬、少量利尿薬、β遮断薬を主要降圧薬とし、積極的な適応や禁忌、慎重使用となる病態や、合併症の有無に応じて適切な降圧薬を選択する。
3)積極的適応がない場合の高血圧に対して、最初に投与すべき降圧薬(第一選択薬)はCa拮抗薬、ARB、ACE阻害薬、利尿薬のなかから選択する。
4)降圧薬は一日一回投与を原則とするが、24時間にわたって降圧することがより重要であり、1日2回の投与が好ましいこともある。
5)一般には緩徐な降圧が望ましいが、III度高血圧や多重危険因子保有など高リスク症例では、数週間以内に速やかに降圧目標を達成することが望ましい。
6)降圧目標を達成するためには、多くの場合、2、3剤の併用が必要となる。
7)異なるクラスの降圧薬の併用は、降圧効果が大きく、降圧目標を達成するために有用である。
8)2剤の使用として、RA系阻害薬(ACE阻害薬/ARB)+Ca拮抗薬、RA系阻害薬+利尿薬、Ca拮抗薬+利尿薬が推奨される。
9)配合剤により処方を単純化することは、アドヒアランスを改善し、血圧コントロールの改善につながる。
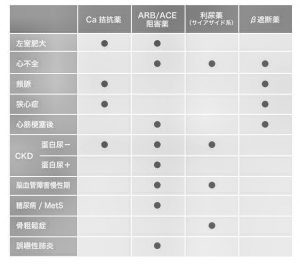
表1 主要降圧薬の積極的適応と病態*
しばらく前、新規降圧薬であるARB(Angiotensin II Receptor Blocker=アンジオテンシンII受容体拮抗薬)には、抗炎症作用、抗酸化ストレス作用、抗リモデリング作用、抗血栓作用なども認められる。つまり、この薬には「降圧薬を超える効果」があるという話がもてはやされ、金科玉条のようにARBが喧伝されたことがありました。その結果があのディオバン事件につながってしまいました。しかし降圧薬における付加価値、降圧薬を超える作用があるなどと主張されても、そうした作用は実はマイナーな意義しかないのが実態です。一番大切なことは、血圧が下がるということであって、そのことが今回のガイドラインでもまず第一に強調されています。イベント抑制は降圧薬の種類ではなく、降圧の度合いによって決まってくる、そのことをしっかりと認識しておく必要があると思います。
降圧薬を理解する際、「主要降圧薬」と「第一選択薬」という考え方があります。主要降圧薬というのは表1に挙げた5つの薬剤です。これは「積極的適応」となる病態や背景があれば、これらの降圧薬を使いましょうという考え方です。積極的適応とは、心肥大、心不全などの背景がある場合のことです。これが第一ステップ。もし「積極的適応」となる病態や背景がないのであれば、β遮断薬を除いた4つの第一選択薬の中から選びましょう、ということになります。この第一選択薬の中になぜβ遮断薬が含まれないのでしょうか。その理由はβ遮断薬は他のクラスの降圧薬に比べて、降圧薬として使われた場合のイベントを抑制したというデータがないためなのです。しかしデータがないことにはそれなりの理由があります。
β遮断薬の臨床試験で使われたプロプラノロール、アテノロールといった薬剤は非常に古い薬であり、これらの薬剤に関してはあまり良いデータ成績が得られなかったために、β遮断薬を第一選択薬とするにはエビデンスが不十分とされました(表2)。しかし近年、心不全患者に使われているカルベジロールやビソプロロールといった新規β遮断薬は、降圧薬としての効果が期待されているにも関わらず、降圧薬としてはこれまでに検討されてこなかったために、そのエビデンスを使うわけにはいかない、と判断されたのです。これから良好なデータのエビデンスがそろってくると、降圧薬の分類も変わってくるかもしれません。
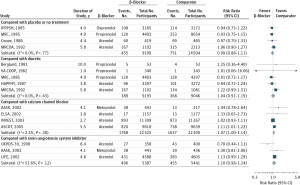
表2 第一選択薬としてのβ遮断薬は?(JAMA 2013)
● 患者の個別性と医師の個別性
さて、降圧治療の効果については、さまざまな試験が行われてきましたが、ここで最近、新たにガイドラインを書き換える必要性が生じるのではないかと疑われるほど注目された試験が発表されました。それがSPRINT試験です。SPRINT試験の対象は50歳以上で130~180mmHgの患者さんで、糖尿病、脳卒中既往を除いた心血管病リスクを一つ以上有する方、そして75歳以上の後期高齢者の方々です。この患者さんたちの降圧目標を120mmHgとした群(厳格降圧群)と140mmHgとした群(通常降圧群)の効果を比較したところ、厳格降圧群のほうが一次アウトカム、全死亡、心不全において優れた効果が示されました。また、75歳以上の患者さんでも厳格群のほうが効果が大きく、有害事象をみても低Naを除き有意差がありませんでした。有害事象としては、厳格降圧群で低血圧、失神、電解質異常、急性腎障害など多くみられました。徐脈、傷害性転倒は両群間に差はありませんでした。起立性低血圧や傷害性転倒は通常降圧群に多く認められました。
このSPRINT試験の結果から下げれば下げるほどよいという結論が導かれるのでしょうが、重視すべきことはやはり患者さんの個別性です。たとえば、一口に75歳以上といっても、元気な高齢者と寝たきりの高齢者を同列に捉えることはできません。SPRINTの対象は元気な75歳でした。75歳以下はなんらかのリスクをもっていないとエントリーできなかったわけです。その結果が、比較的わかりやすい結果をもたらしたとも考えられるのです。ですから、まずは日本高血圧学会の降圧目標値の達成を目指すことからはじめ、そのうえで有害事象などがなく忍容性が良好であれば、さらにより低いレベルを目指すという考え方が妥当であろう、と考えられます。
 個別性といえば、最近は「医師の個別性」についてもいろいろと考えられはじめているようです。最近、アメリカの医学雑誌で、女性医師と男性医師とでは、女性医師にみてもらったほうが再入院率、死亡率が低いと報告した論文が話題になりました。この研究で対象となった女性医師は男性よりも5歳くらい若かった。その意味では、高齢医師よりも若い医師のほうがよいのかもしれません。個別性はいろいろなところで意味をもってくるかもしれません。
個別性といえば、最近は「医師の個別性」についてもいろいろと考えられはじめているようです。最近、アメリカの医学雑誌で、女性医師と男性医師とでは、女性医師にみてもらったほうが再入院率、死亡率が低いと報告した論文が話題になりました。この研究で対象となった女性医師は男性よりも5歳くらい若かった。その意味では、高齢医師よりも若い医師のほうがよいのかもしれません。個別性はいろいろなところで意味をもってくるかもしれません。
さて、以上のように、高血圧の対策については様々な議論が展開されているわけですが、改めて現状に目を向けてみると、当面の課題はHypertension Paradoxの解消であることが浮上してきます。アメリカのデータですが、4300万人とされる高血圧患者のうち病院で治療を受け、降圧目標を達成している患者は約4分の1、治療を受けているけれども降圧目標に達していない患者が4分の1、そして的確に診断されているけれども治療を受けていない患者は2分の1しかいないと推定されています。そして治療を受けていても、降圧目標を達成している患者はその半数にすぎない。薬だけ飲んで安心している人たちが少なからず存在しているということです。高血圧の管理率は年々上昇してきてはいるのですが、それでも降圧目標を達成できているのは男性で約30%、女性で40%にすぎません。この現状を認識することから、高血圧対策はスタートする必要があるように思われます。[取材・構成 学樹書院]
出典*「高血圧治療ガイドライン2014」(日本高血圧学会)
