 脳梗塞の予防と心機能の改善
脳梗塞の予防と心機能の改善
日本循環器学会プレスセミナー[2017年2月23日/日本循環器学会会議室]
日本循環器学会(JCS)では28回目のプレス向けセミナー「心房細動の外科治療:心臓血管外科の取り組み」を開催、著名な心臓外科医らによる「脳梗塞の予防と心機能の改善」と題する講演と質疑応答が行われた。社会の急速な高齢化に伴い、近年、著しく増えている心房細動。加齢に伴う筋肉の線維化などによって起こるこの不整脈は、脳梗塞をはじめとした重大な結果を引き起こすことから、循環器領域の大きなトピックとなっている。講師は日本医科大学大学院の新田隆氏(写真)が務めた(司会:横山斉氏[福島県立医科大学心臓血管外科])。
▼ 心房細動にとって最も深刻な問題は脳梗塞
循環器科領域では不整脈の診断が欠かせません。不整脈には様々なパターンがありますが、心房細動はその中でも最も多くみられるものの一つです。心房細動は年齢の上昇とともに発症率も上昇します。平均寿命がいまほど長くなかった頃は、心房細動が問題になることはあまりなかったのですが、戦後の経済成長の進展に伴って寿命が延び、人口の高齢化に伴って有病率が著しく増えてきました。年齢と心房細動の有病率の関係をみると、50歳台では数パーセントであるのに対し、70歳を超えるあたりから激増し、80歳を過ぎると9%ないし10%近くなってきます。10人中1人が持っているという病気は他にはあまり見当たりませんから、これは疾患としては相当な数であるといってよいでしょう。かつて有名スポーツ選手や政治家が心房細動によって脳塞栓を起こしたことが話題になったこともありますので、関心のある方はよくご存じかもしれません。現代社会におけるストレスなど、社会的条件の変化が関与している面もあるかもしれませんが、加齢の影響が大きいのが心房細動の重要な特徴の一つといえます。
一口に心房細動といっても、一定の期間だけ生じる「発作性心房細動」と年余にわたって持続する「慢性心房細動」という二つの種類があります。これらの心房細動は症状の現れ方が異なりますし、アプローチの仕方、治療方法も異なってきます。また、心房細動の症状は非常に様々であり、患者さんによっては不整脈だけが単独で認められることも、あるいは高血圧や弁膜症などの心疾患に伴って認められることもあります。自覚症状としては動悸が最も多く訴えられますが、患者さんによっては訴えられないこともあります。
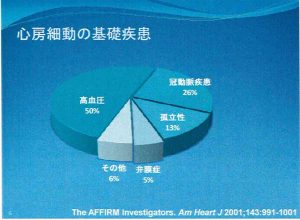
図1 高血圧が約半数を占める
心房細動の基礎疾患をみると、高血圧を有する患者さんが約50%、心筋梗塞や狭心症などの冠動脈疾患が約26%、弁膜症を有する患者さんが約5%を占めています。心房細動以外に疾患をもたない孤立性の患者さんは約13%を占めています(図1)。もちろん地域や調査方法によってこうした数値は若干異なるとはいえ、だいたいこの割合に大きな違いはないでしょう。何も基礎疾患がない方でも心房細動をもっている方がいる点にも注意しておく必要があります。
心房細動では動悸の自覚症状が大きいのですが、実は心房細動にとって何がもっとも深刻な問題かといえば、それは動悸自体ではなく、脳梗塞の発症につながるということなのです。心房細動になると、心臓の心房の部分で血流が停滞し、心房のなかに血栓ができやすくなります。できあがった血栓が血流に乗って脳や四肢に向かい、辿り着いたところで塞栓症を起こします。血栓が脳に運ばれ脳塞栓ができれば脳梗塞を引き起こしますし、末梢でこの問題が起こって虚血状態に陥れば、壊死により足を切断しなければならなくなることもあります。まさにいろいろな臓器に塞栓症を起こす可能性を生じさせるのです。
心房細動そのものが突然死を起こすといったことはほとんどないとはいえ、心房が持続的に細かく震えている状態ですから、もちろんそれ自体としても問題がないわけではなく、心臓全体としての機能が低下することも考慮しておく必要があります。
▼ リズムコントール、レートコントロール、抗凝固療法
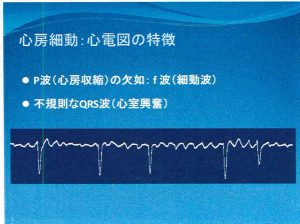
図2 心電図の異常
心房細動を心電図でみると、正常な状態でみられるP波(心房収縮)が認められず、電気的な異常による細かい不規則な心房細動波(f波)を認めます(図2)。そして心室の鋭い波形、すなわち血液を送り出すQRS波が不規則になるという特徴がみられます。
この時の心臓の動きをエコーでみてみると、心房が細かく震えるように動いている様子がわかります。協調的な動きはみられません。そのことが心房のなかで血液を停滞させ、血栓をつくる原因となるのです。以上の心房細動に関する問題をまとめてみると、3つの観点から捉えることができます。
第1はまず動悸や不整脈といった自覚症状。(動悸を抑えるための薬剤はいろいろなものが出ています。脈を抑える、ゆっくりにすることは、薬物でかなりの効果を得ることができます。)
第2は、心房細動で心房収縮が欠如することから左房内に血栓ができるということ。これが脳梗塞の原因となります。
第3は、心房収縮が欠如するために、高血圧や心臓の病気がある患者さんでは心室充満不全、心機能低下を起こしやすくなります。
では、心房細動の治療はどのように行われるのでしょうか。これについては、他の疾患に対する治療と同様、基本的には薬物療法と非薬物療法とに分けられます。
薬物療法としては、現在、主として以下のような治療法が行われます。
(1)抗不整脈薬などによるリズムコントロール。これは心房細動そのものを停止させてリズムそのものをコントロールする治療法です。
(2)β遮断薬、ジギタリス、ベラパミルなどによるレートコントロール。これは心房細動発作はそのままで心拍数が速くなりすぎないようにする治療法で、これらの薬剤によって動悸の症状が軽減されます。β遮断薬が昔から使われている代表的な薬剤なのですが、最近は改善がすすみ、より安全に心房細動をコントロールできるようになりました。
(3)心房細動を起こす心臓のなかに血栓ができないように、血液をさらさらな状態にしておくための抗凝固療法。古くから使われているワルファリンのほか最近はNOAC(Novel oral anticoagulant)と呼ばれる様々な新しい抗凝固薬が用いられるようになりました。抗凝固療法はカテーテル治療や外科的治療が行われる場合も併用されます。
近年、薬物療法は格段の進歩を遂げましたが、それでもやはり必ず副作用が伴うことにも注目しておく必要があります。ときには薬物療法が危険な不整脈を引き起こしてしまうこともあります。先に述べましたように、心房細動自体は必ずしも危険なものではなく、長い目で見た場合の脳梗塞の発症や生命予後が問題なのですから、主観的な動悸などの症状の改善ばかりに重視していると、それこそ本末転倒になってしまう可能性もあります。いろいろな意味で薬物療法に限界がある場合に選択されるのが(1)カテーテル・アブレーションによる治療、(2)外科的治療(心房細動手術)といった非薬物療法です。
▼ 僧帽弁疾患に合併した心房細動ではメイズ手術を
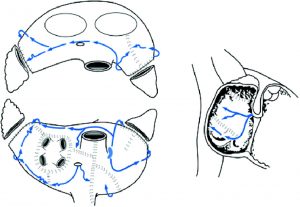
図3 メイズ手術で切開・縫合する部位
以下、これらの非薬物療法に関する最近の動向についてご紹介します。
心房細動では心臓の異常な電気的興奮が認められますが、その最も典型的なパターンは心臓と肺をつなぐ静脈(肺静脈)から高頻度に異常な興奮が起こっているケースです。この異常な興奮を起こしているところになんらかの処置をすれば治まるだろう、というのが外科的治療の基本的な考え方です。いまから約30年前に、この発想に基づいて開発されたのがJames L Coxによるメイズ手術という方法でした。これは4本ある肺静脈の周りを外科的に切開して再縫合するという方法であり、心房の内部を迷路(maze)を進むように切開し、心房細動を引き起こしている電気の流れを遮断するという手技でした。一度切開された部分には電気が通りませんから異常な興奮が伝わることもなくなります。メイズ手術のコンセプトは以下のように要約されます(図3)。
(1)異常な興奮が出ている肺静脈を含む左房後壁を電気的に隔離して異常な電気が伝わらないようにする。
(2)両心房切開線による興奮旋回を阻止する。
(3)心房興奮旋回の阻止。――心房のなかを電気が旋回することがないように適当な部分を切開する。
(4)血栓ができやすい心耳を切開し、血栓塞栓症を予防する。
メイズ手術が始まった当初は、出血リスクも大きくかなりの時間を要したために、実際に施行できる医師はごく少なかったのですが、心房細動の機序をふまえた方法でしたから、効果は非常に高く大きな注目を集めました。実際、ほとんどの患者さんが術後10年経過したあとでも不整脈を認めることがありませんでした。
では、このメイズ法はどういう患者さんに適しているのでしょうか。まずは弁膜症などの心臓の病気があって心房細動を合併している患者さん、すなわち器質的心疾患に合併した心房細動を持っている患者さんです。次に、孤立性心房細動の患者さんでは、薬物療法での効果がなかなか得られない患者さんです。とはいえ、孤立性心房細動が外科手術の適応になる例は少なく、我々の施設でも年間数例しかありません。孤立性心房細動の患者さんに行われるのは、事実上もはや内科的にはできることがない、手術以外に方法がない、という場合に限られるのが実状です。従ってメイズ法の適応はほとんどが器質的心疾患に合併した心房細動ということになります。
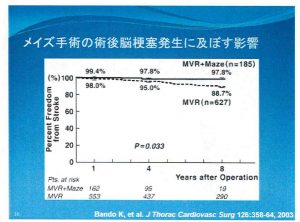
図4 メイズ手術により脳梗塞が予防される
ところで、メイズ法とは無関係に、僧帽弁手術後の心調律と脳梗塞の発症状況を報告したデータをみますと、手術を受けた患者さんが15年程度経過すると、不整脈がない患者さんでは約10%、心房細動がある患者さんでは約25%が脳梗塞を発症していることが示されています。同じ条件であっても、不整脈がある場合とない場合ではこれくらい脳梗塞の発症への影響が異なってくる。ところが、同じような状況下でメイズ手術を同時に実施した場合は、8年後の経過をみると、脳梗塞の発症はわずか2.2%にとどまったのに対し、メイズ手術を実施しなかった患者さんでは10%以上が脳梗塞を発症することが示されました(図4)。同様のデータはほかにも国内外で発表されています。ということで、少なくとも弁膜症、とくに僧帽弁に合併して心房細動がみられるという状況では、メイズ手術を実施するのが適当であろうと考えられるようになり、これらのエビデンスに基づいて日本循環器学会のガイドラインにおける「心房細動手術の適応」は表のように記載されることになりました(表)。
クラスIはいわゆる絶対適応で、これを行わなければ脳梗塞を起こしてしまうだろうと考えられるケースです。すなわち、僧帽弁疾患に合併した心房細動で、僧帽弁に対する心臓手術を行う場合。これらの手術には時間は要しますが、疾患の状況からリスクとベネフィットを考えての判断ということになり、僧帽弁の場合は明らかにベネフィットが得られると判断されています。ほかの手術の場合は、手術時間の問題などを加味しながら患者さんごとに判断されるということになります。心房細動の患者さんで弁膜症を持つ方はそれほど多くはありませんが、弁膜症の患者さんで心房細動を合併している人は半数以上に達します。弁膜症で手術を受ける場合で心房細動がある場合は、メイズ手術が推奨されています。
▼ 今後期待される「胸腔鏡下手術」、「ハイブリッド治療」
| 表 ◆ 心房細動手術の適応
ClassⅠ: ClassⅡa: ClassⅡb: |
今日、日本では心臓の手術は全体で年間約6~7万例行われていますが、そのうちの約4000例で心房細動に対するメイズ手術が一緒に行なわれています。これらの患者さんの多くは弁膜症であり、この数値は過去4~5年はほとんど変わっていません。メイズ手術の技法は、切開、再縫合という時間のかかる手術で、出血もしやすく難易度の高い手術でしたから、あまり好んでやる人はいませんでした。しかし、近年、アブレーション・デバイスが手術に導入されるようになり、処置自体が非常に安全に行われるようになりました。心臓を切ったり縫ったりしなくても同じ効果が得られるようになってきました。
切開・再縫合の方法は電動ブロック、つまり電気の興奮が伝わらないようにする方法ですから、いちばん確実な方法といえます。ポイントは肺静脈の周囲をくるくると切り取ってつなげるという方法なのですが、最近は、切開再縫合にかわって「双極高周波デバイス」や「凍結凝固」を用いたアプローチが登場し、これらの技法によってメイズ法とほぼ同じ効果を得られるようになってきました。
「双極高周波デバイス」は心臓に肺静脈が注ぐ血管を挟み込んだ部分のみを高周波を流して焼灼(60~70℃)し、たんぱく凝固を行うという方法です。「凍結凝固」は昔から行われてきた方法ではあるのですが、最近は新しい凍結凝固の方法が開発されています。心臓の壁のなかに機械をいれて笑気ガスを用いて、マイナス60~70℃くらいで凍結します。高周波による焼灼は10秒くらいで済みますが、この凍結凝固は2分くらいかかります。それぞれに一長一短があり、時間はかかりますが、熱を加えるよりは冷やしたほうがやや安全性が高いといえるかもしれません。いずれにせよ、これらのデバイスが用いられるようになって心房細動の手術は以前に比べて容易になり、より広く行われるようになってきました。

図5 注目されるハイブリッド治療
さらに最近注目されているのは、メイズ手術と同様の心房細動に対する手術を開胸することなしに胸腔鏡を用いて行う方法です。胸腔鏡下に胸の両サイドにそれぞれ3つの穴をあけて、ビデオカメラが装着された器具を挿入し、胸腔内の映像を見ながら心臓を動かしたままで手術を行います。この方法が適しているのは孤立性心房細動の患者さんです。日本では未承認であり、普及するまでにはもう少し時間がかかる見込みですが、近い将来、間違いなく多くの施設で取り入れられることになるでしょう。低侵襲の手術ですから、患者さんは手術の翌日から普通に食事もできますし、5日程度で退院することも可能です。適応のある患者さんにはたいへんすぐれた効果があるといえます。
一方、内科で行われるカテーテル治療も最近は格段に進歩しており、外科と内科ではそれぞれの利点と欠点が注目されるようになってきました。外科の長所は、何と言っても肺静脈隔離を確実に行うことができるという点です。とくに左心耳と呼ばれる血栓ができやすく切除の難しいところは、外科的な方法であれば確実に切除することができます。内科的にはこの部分の切除が難しいと考えられており、最近のカテーテルは非常に進歩してきてはいるものの、まだ安全性が十分に確立されていないのが現状です。
しかし外科の短所は、心臓が拍動している状態では、肺静脈はほぼ問題ないにしてもそれ以外の部位の処置がなかなか難しいという点です。内科は逆にそこを得意としています。内科と外科の長所短所がちょうど正反対の関係になっているといえます。
そこで最近は、この外科と内科の利点を組み合わせた「ハイブリッド心房細動治療」と呼ばれる動向が注目されはじめています。基本には心房細動を低侵襲で確実に治療しようという考え方であり、簡単にいえば、外科でまず胸腔鏡を用いて肺静脈隔離を確実に行い、左心耳を切除あるいは閉鎖し、その後内科にバトンタッチして、今度はカテーテルによって伝導ブロックの確認、不完全焼灼部位の修復、肺静脈以外の部位へのアブレーションを行うといった方法です。ヨーロッパではこのハイブリッド治療はすでに広く行われていますが、日米では今後の普及が期待されている段階です(図5)。
いま述べた左心耳とは、血栓ができやすい心臓の心房のなかにある突起物で、このなかに血栓ができてしまうことが多いのです。最近は、心房細動を治さなくても、左心耳を閉鎖するだけでも脳梗塞の発生率が低くなることがわかってきています。とくに複雑な形態の左心耳には血栓ができやすいため、この左心耳を閉塞することによって脳梗塞の発症を予防できると考えられています。最近ではカテーテルによって左心耳を内側から閉鎖しようという試みも注目を浴び始めています(Watchman)。外科では、AtriClip、TigerPawといった器具が左心耳閉鎖デバイスとして用いられます。
最後に、以上述べてきたことを要約しておきます。
1)心房細動に対する外科手術であるメイズ手術は極めて高い有効性がある。
2)他の心臓手術との同時施行で術後遠隔期の脳梗塞を回避する。
3)切開再縫合に代わって、高周波や凍結凝固を用いた安全性の高い手術が普及しつつある。
4)左房収縮を温存することにより心機能を改善することが期待される。
5)孤立性心房細動に対しては低侵襲胸腔鏡下手術が期待される。
[取材・構成(文責) 学樹書院]
